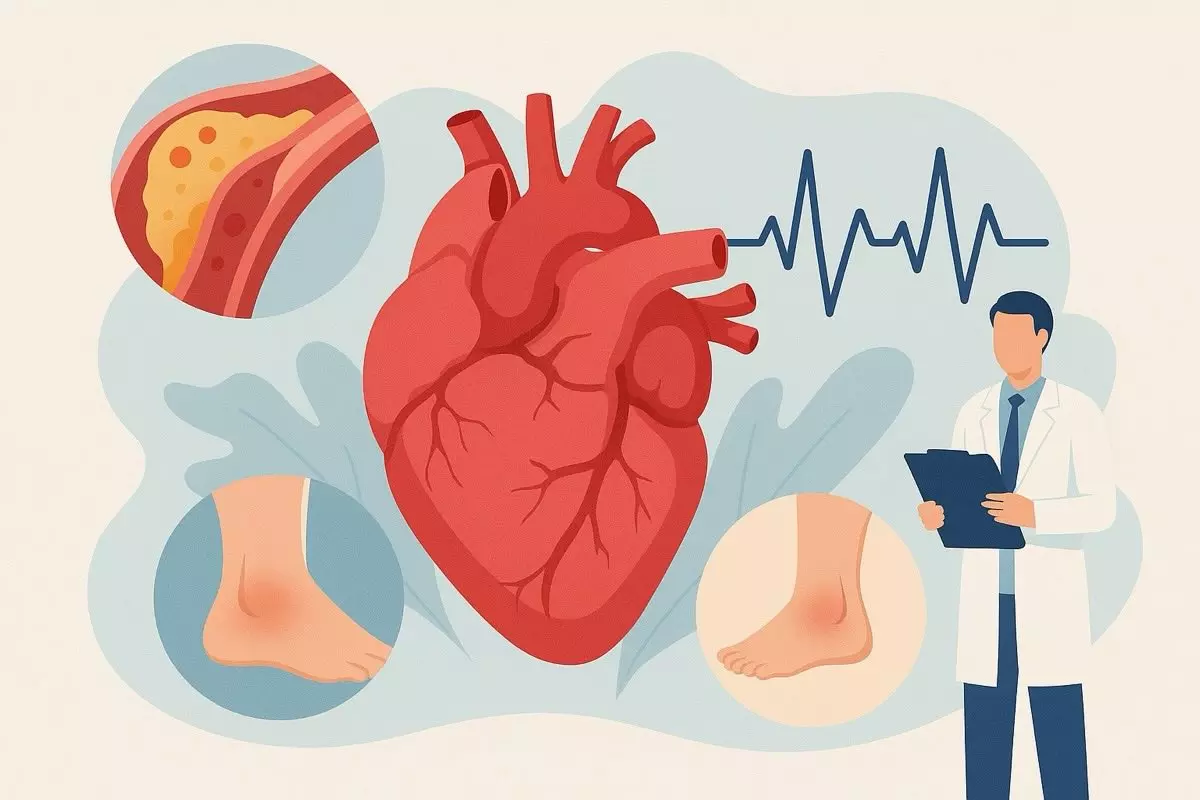
Сердечно-сосудистые заболевания — это группа болезней, которые влияют на структуру или функцию сердца и сосудов. Они могут развиваться годами без симптомов и заканчиваться внезапными критическими событиями.
Сердце — это не просто мышца, перекачивающая кровь. Оно работает без перерыва, год за годом, чтобы поддерживать жизнь. И когда в этой сложной системе происходит сбой, последствия могут быть очень серьезными. Поражение артерий, нарушения ритма, пороки клапанов или врождённые дефекты — всё это разные стороны одной проблемы. Сердечно-сосудистые болезни не всегда дают о себе знать сразу. Часто они долго молчат, пока не наступает момент, когда «пропустить» уже невозможно.
Что такое сердечно-сосудистые заболевания
Под общим названием «сердечно-сосудистые заболевания» объединяются состояния, нарушающие нормальную работу сердца или сосудов. Это могут быть изменения в самой структуре сердца, нарушения его функций, патологии клапанов, а также поражения кровеносных сосудов, которые снабжают сердце кислородом и питательными веществами.
Болезнь может быть врождённой — то есть человек с ней рождается — или приобретённой с возрастом. В некоторых случаях течение остаётся незаметным, пока не появятся первые симптомы. В других — проявления возникают внезапно и сразу угрожают жизни. Однако у всех этих состояний есть общее: сердце больше не справляется со своей главной задачей — эффективно перекачивать кровь.
Виды сердечных патологий
Ниже перечислены основные типы сердечно-сосудистых заболеваний, которые чаще всего встречаются в клинической практике:
- Ишемическая болезнь сердца: возникает вследствие сужения или закупорки коронарных артерий, что ограничивает поступление кислорода к сердечной мышце.
- Нарушения ритма: связаны с неправильной проводимостью электрических импульсов в сердце, из-за чего меняется частота или регулярность сердечных сокращений.
- Кардиомиопатии: группа заболеваний, при которых изменяется структура сердечной мышцы, что снижает её сократительную способность.
- Пороки клапанов: нарушают нормальный ток крови через сердце, поскольку клапаны либо не полностью открываются, либо неплотно закрываются.
- Врождённые пороки: структурные аномалии сердца, с которыми ребёнок рождается, например, дефекты перегородок или отсутствие клапанов.
- Сердечная недостаточность: состояние, при котором сердце уже не может перекачивать достаточное количество крови для обеспечения потребностей организма.
Коронарная болезнь сердца
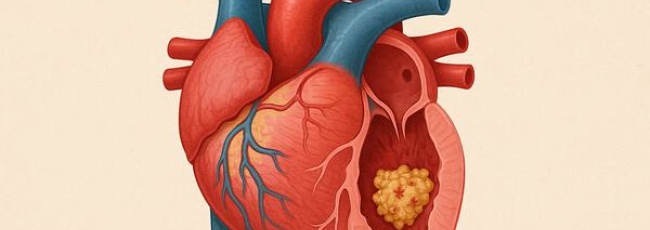
Коронарная болезнь сердца, или ишемическая болезнь сердца, является самой распространённой формой сердечно-сосудистых заболеваний. Она возникает тогда, когда коронарные артерии — сосуды, снабжающие сердечную мышцу кровью, — сужаются или блокируются вследствие накопления атеросклеротических бляшек. Эти бляшки состоят преимущественно из холестерина, жиров и кальция. Такой процесс называется атеросклерозом.
Чем больше бляшек накапливается, тем хуже кровь поступает к сердцу. Это означает, что мышца недополучает кислорода и питательных веществ. Если одна из бляшек разрывается, на её месте может образоваться тромб, который полностью перекроет сосуд. В этом случае происходит инфаркт миокарда — отмирание части сердечной мышцы.
Возможные последствия коронарной болезни
Без лечения ишемическая болезнь сердца постепенно ослабляет сердце и может привести к серьёзным осложнениям. Основные из них:
- Инфаркт миокарда: острая ситуация, когда часть сердечной мышцы отмирает из-за недостатка кислорода.
- Сердечная недостаточность: хроническое нарушение, при котором сердце не способно перекачивать кровь достаточно эффективно.
- Аритмии: нарушения ритма, которые могут возникать в результате поражения проводящей системы сердца.
По некоторым оценкам, до половины всех случаев сердечных заболеваний связаны именно с коронарной болезнью. Поэтому она остаётся в центре внимания профилактической медицины.
Врождённые пороки сердца
Врождённые пороки сердца — это структурные нарушения, с которыми человек рождается. Они возникают во время формирования сердечно-сосудистой системы плода. Такие пороки могут быть как одиночными, так и комбинированными, варьируясь от незначительных изменений до сложных аномалий, серьёзно влияющих на кровообращение.
В некоторых случаях нарушения не вызывают явных симптомов в детстве и обнаруживаются лишь во взрослом возрасте — случайно, во время обследования. Другие проявляются уже у новорождённого, иногда даже в первые часы после рождения. Это зависит от типа порока, его локализации и степени влияния на функцию сердца.
Основные типы врождённых пороков
К наиболее распространённым формам врождённых пороков сердца относятся:
- Атрезия: отсутствие одного из клапанов сердца, из-за чего кровь не может течь в нужном направлении.
- Дефекты межкамерных перегородок: отверстия между желудочками или предсердиями, через которые смешивается артериальная и венозная кровь.
- Атипичные клапаны: клапаны, которые не полностью открываются или закрываются, нарушая ток крови.
Кроме того, могут встречаться более сложные нарушения — например, неправильное отхождение магистральных артерий или полное отсутствие одной из камер сердца. Такие аномалии обычно требуют хирургического вмешательства в раннем возрасте.
Симптомы в детском возрасте
Признаки врождённых пороков сердца у младенцев могут быть неочевидными, но существуют симптомы, которые должны насторожить:
- Цианоз: синеватый оттенок кожи или губ, особенно при плаче или кормлении.
- Плохая выносливость: ребёнок быстро устаёт, не может нормально сосать или плохо набирает вес.
- Шум в сердце: аускультативный феномен, который врач может выявить при обычном осмотре.
Даже незначительный порок может потребовать динамического наблюдения. А сложные формы, как правило, требуют вмешательства уже в первые месяцы жизни.
Нарушения сердечного ритма (аритмии)
Аритмии — это состояния, при которых нарушается нормальный ритм сокращений сердца. Они возникают тогда, когда электрические импульсы, координирующие работу сердца, начинают действовать нерегулярно, слишком быстро или слишком медленно. В результате сердце не успевает эффективно перекачивать кровь или делает это чрезмерно хаотично.
Не все аритмии однозначно опасны. Некоторые могут быть почти незаметными и не влиять на общее состояние. Другие же вызывают серьёзные симптомы, включая потерю сознания или остановку сердца. Характер и тяжесть аритмии во многом зависят от её типа, источника импульсов и сопутствующих заболеваний.
Наиболее распространённые типы аритмий
Нарушения ритма классифицируют в зависимости от того, как именно меняется частота или последовательность сокращений:
- Тахикардия: сердце сокращается слишком быстро — более 100 ударов в минуту в состоянии покоя.
- Брадикардия: сердце бьётся медленнее нормы — менее 60 ударов в минуту.
- Преждевременные сокращения: импульс возникает раньше положенного времени, вызывая дополнительное сокращение сердца.
- Фибрилляция предсердий: очень частое и нерегулярное биение предсердий — одна из самых распространённых аритмий, при которой предсердия сокращаются нерегулярно и неэффективно.
Возможные симптомы и риски
У некоторых людей аритмия может проявляться незначительными ощущениями — например, лёгким «трепетанием» в груди или кратковременным учащением пульса. Но иногда она сопровождается следующими симптомами:
- Ощущение перебоев в сердце: внезапное сердцебиение или паузы между ударами.
- Одышка и головокружение: из-за снижения эффективности кровообращения.
- Усталость или слабость: особенно при физической нагрузке.
В тяжёлых случаях аритмии могут вызвать потерю сознания или привести к остановке сердца. Такие ситуации требуют немедленного вмешательства.
Дилатационная кардиомиопатия
Дилатационная кардиомиопатия — это состояние, при котором стенки сердечных камер растягиваются и истончаются, теряя свою эластичность и способность сокращаться. Чаще всего поражается левый желудочек, хотя процесс может быть и двусторонним. В результате сердце не может перекачивать кровь с достаточной силой, что приводит к застою крови, нарушению ритма и повышенному риску тромбообразования.
Причины развития этого заболевания могут быть разными. У части людей дилатация возникает после перенесённого инфаркта или длительно неконтролируемого артериального давления. В других случаях она связана с вирусными инфекциями, токсическим поражением (в частности алкоголем или химиопрепаратами) или имеет наследственный характер. Иногда причину установить не удаётся.
Наиболее распространённые последствия дилатации сердца
Расширение камер сердца и снижение силы сокращений влияют на весь организм. Типичные осложнения включают:
- Аритмии: особенно желудочковые, которые могут быть потенциально опасными для жизни.
- Тромбоэмболии: застой крови способствует образованию тромбов, которые могут попасть в лёгкие или мозг.
- Нарушение работы клапанов: увеличение сердечных камер растягивает фиброзное кольцо клапанов, что приводит к их неполному закрытию.
Дилатационная кардиомиопатия обычно имеет хроническое течение. На ранних стадиях симптомы могут быть минимальными или отсутствовать вовсе, но со временем развивается сердечная недостаточность с типичными проявлениями: одышкой, утомляемостью, отёками нижних конечностей.
Инфаркт миокарда
Инфаркт миокарда — это острое состояние, при котором часть сердечной мышцы отмирает из-за внезапного прекращения кровоснабжения. Основной причиной является тромбоз одной из коронарных артерий, как правило, на фоне уже существующего атеросклероза. В некоторых случаях причиной может быть резкий спазм сосуда или его расслоение, но такие ситуации встречаются реже.
Нарушение кровотока лишает часть миокарда кислорода, что приводит к его необратимому повреждению — уже через 20–30 минут ишемии начинаются некротические изменения. Чем дольше артерия остаётся перекрытой, тем большая часть сердца пострадает и тем выше риск осложнений или смерти.
Типичные признаки инфаркта
Симптомы инфаркта могут быть очень разными, однако классическое проявление хорошо известно врачам и пациентам:
- Боль в груди: продолжительная, сжимающего характера, может отдавать в левую руку, плечо, челюсть или спину.
- Одышка: появляется даже в покое или при незначительной нагрузке.
- Потоотделение и тошнота: сопровождают боль и являются реакцией организма на стресс.
- Сердцебиение или перебои в ритме: могут указывать на сопутствующие аритмии.
Инфаркт часто сопровождается паникой, слабостью, ощущением «нехватки воздуха» или обмороком. Не все инфаркты одинаковы — существуют безболевые формы, которые особенно часто встречаются у людей с диабетом или в пожилом возрасте.
Последствия инфаркта
После инфаркта мышечная ткань сердца частично замещается рубцовой. Это снижает способность сердца к сокращению, что может привести к:
- Хронической сердечной недостаточности: с постепенным ухудшением кровообращения.
- Аритмиям: особенно желудочковым тахикардиям или фибрилляции желудочков.
- Аневризме левого желудочка: расширению стенки сердца в зоне перенесённого инфаркта.
Чем раньше будет восстановлен кровоток в заблокированной артерии, тем больше сердечной мышцы удастся сохранить. Именно поэтому инфаркт относится к состояниям, при которых время играет решающую роль.
Сердечная недостаточность
Сердечная недостаточность — это не остановка сердца, а хроническое состояние, при котором оно не может перекачивать достаточное количество крови для удовлетворения потребностей организма. Это не отдельное заболевание, а следствие других патологий — ишемической болезни сердца, артериальной гипертензии, аритмий, кардиомиопатий или клапанных нарушений.
В зависимости от того, какая часть сердца поражена и как именно нарушена его работа, сердечная недостаточность может быть систолической (ослабление сокращения) или диастолической (нарушение наполнения). Иногда она затрагивает только одну сторону сердца, а в других случаях — обе. Постепенно развиваются симптомы застойного кровообращения и снижения перфузии органов.
Клинические проявления сердечной недостаточности
Симптоматика может варьироваться — от лёгкой одышки после физических нагрузок до выраженных отёков и полной утраты трудоспособности. Наиболее характерные признаки:
- Одышка: сначала только при нагрузке, затем — даже в покое или лёжа.
- Отёки: особенно в области голеней и стоп, иногда с переходом на живот (асцит).
- Слабость и быстрая утомляемость: связаны с уменьшением доставки кислорода к тканям.
- Учащённое сердцебиение: попытка сердца компенсировать сниженный выброс.
Механизмы прогрессирования
Организм пытается компенсировать ослабленную работу сердца, активируя различные системы: почки задерживают жидкость, повышается артериальное давление, сердце гипертрофируется. Но со временем эти механизмы только усугубляют ситуацию. Увеличивается нагрузка на миокард, усиливается застой крови, возрастает риск аритмий и снижается переносимость физических нагрузок.
Сердечная недостаточность редко возникает внезапно. Это процесс, который продолжается годами. Его скорость зависит от того, насколько своевременно выявлена причина и начато лечение. Без терапии прогноз постепенно ухудшается.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия — это состояние, при котором сердечная мышца (преимущественно стенка левого желудочка) утолщается без очевидной причины, например, без повышенного давления или клапанных пороков. В большинстве случаев это заболевание имеет генетическую природу и передаётся по наследству. Особенность в том, что утолщение мышцы нарушает её способность расслабляться и наполняться кровью, а иногда ещё и затрудняет выход крови в аорту.
Некоторые люди живут с гипертрофической кардиомиопатией, не подозревая об этом, пока состояние не проявится — внезапным головокружением, обмороком или даже остановкой сердца. У других наблюдаются хронические симптомы, которые постепенно ухудшаются. Выявить это заболевание можно при эхокардиографии или с помощью генетического тестирования.
Как изменяется сердце при гипертрофии
Утолщение стенки миокарда изменяет геометрию сердца и нарушает его функцию. При этом возможны такие последствия:
- Обструкция выходного тракта левого желудочка: кровь с трудом поступает в аорту, что увеличивает нагрузку на сердце.
- Аритмии: структурные изменения способствуют нарушениям проводимости импульсов.
- Недостаточность митрального клапана: из-за смещения его структур во время сокращения сердца.
Когда обращать внимание на симптомы
Заболевание может долго протекать бессимптомно, но некоторые признаки должны насторожить — особенно в сочетании с семейным анамнезом:
- Обмороки: особенно во время или после физической нагрузки.
- Боль в груди: при стрессе или физической активности, даже без признаков ишемии.
- Одышка: сначала при нагрузке, затем — и в покое.
Если в семье были случаи внезапной смерти в молодом возрасте или диагностирована гипертрофическая кардиомиопатия, стоит пройти обследование даже при отсутствии симптомов. Своевременная диагностика и контроль позволяют снизить риск тяжёлых осложнений.
Патологии митрального клапана
Митральный клапан расположен между левым предсердием и левым желудочком. Его основная задача — пропускать кровь вниз во время наполнения желудочка и герметично закрываться при сокращении, чтобы не допустить обратного тока. Когда этот механизм нарушается, кровь частично возвращается обратно в предсердие. Это явление называется митральной регургитацией. Другая патология — пролапс митрального клапана — возникает тогда, когда его створки выпячиваются в сторону предсердия, не закрываясь должным образом.
Нарушение работы митрального клапана постепенно изменяет гемодинамику: левое предсердие расширяется, давление в лёгочных венах повышается, и сердце начинает работать с перегрузкой. В результате могут возникнуть аритмии, одышка и сердечная недостаточность.
Митральная регургитация
Это состояние означает, что створки клапана не закрываются герметично, и часть крови возвращается обратно в предсердие во время сокращения желудочка. Основные причины — дилатация сердца, дегенеративные изменения клапанных структур или поражение после инфекций.
- Кровообращение становится менее эффективным: поскольку часть объёма крови просто «ходит по кругу» между камерами.
- Предсердие перегружается: оно расширяется, что создаёт условия для фибрилляции предсердий.
- Поражается мышца левого желудочка: потому что он вынужден работать с повышенной нагрузкой.
Пролапс митрального клапана
Пролапс — это выпячивание створок митрального клапана назад в левое предсердие. Часто он имеет наследственный характер или связан с заболеваниями соединительной ткани. Для большинства людей пролапс не опасен и не вызывает выраженных симптомов. Однако иногда он сопровождается регургитацией, сердцебиением или болью в груди, что требует наблюдения.
- Лёгкое течение: не влияет на качество жизни, выявляется случайно при обследовании.
- Шум в сердце: типичный систолический шум или щелчок при аускультации.
- Возможные осложнения: аритмии, прогрессирование регургитации, редко — инфекционный эндокардит.
В большинстве случаев патологии митрального клапана развиваются постепенно. Поэтому важно не игнорировать даже незначительные изменения в ощущениях в области сердца — своевременное УЗИ может дать полную картину состояния клапанов.
Аортальный стеноз
Аортальный стеноз — это сужение или неполное открытие аортального клапана, через который кровь из левого желудочка поступает в аорту. При этом сердцу приходится прилагать больше усилий, чтобы протолкнуть кровь через узкое отверстие, что постепенно приводит к его перегрузке и гипертрофии. По мере прогрессирования состояния снижается сердечный выброс и появляются типичные симптомы.
Причины аортального стеноза могут быть врождёнными или приобретёнными. Наиболее распространённые из них — кальциноз клапана в пожилом возрасте, ревматические поражения и врождённое двустворчатое строение клапана. С возрастом кальций откладывается в тканях клапана, делая его жёстким и малоподвижным. В некоторых случаях к этому добавляется ещё и фиброз или сращение створок.
Как проявляется аортальный стеноз
На начальной стадии стеноз может не вызывать никаких жалоб. Но уменьшение отверстия клапана ниже критического уровня (примерно 1 см²) почти всегда приводит к нарушению гемодинамики. Наиболее типичные симптомы включают:
- Одышка: особенно при физической нагрузке, связана со снижением сердечного выброса.
- Боль в груди: сжимающего характера, похожая на стенокардию, возникает из-за недостаточного кровоснабжения миокарда.
- Обморок: внезапная кратковременная потеря сознания во время нагрузки или эмоционального стресса.
У пациентов с выраженным стенозом сердце вынуждено работать в условиях постоянного сопротивления, что может привести к гипертрофии левого желудочка, развитию аритмий и прогрессирующей сердечной недостаточности. При выявлении стеноза с выраженной симптоматикой рекомендуется хирургическое вмешательство — замена клапана.
Общие симптомы сердечных заболеваний
Сердечно-сосудистые болезни могут проявляться очень по-разному — в зависимости от типа поражения, его стадии и индивидуальных особенностей человека. Некоторые из них долго не вызывают никаких ощущений, другие же начинаются внезапно и агрессивно. Но есть симптомы, которые часто повторяются при разных формах сердечных заболеваний и требуют особого внимания.
Признаки, которые могут указывать на сердечную патологию
Ниже перечислены симптомы, которые чаще всего сопровождают нарушение работы сердца. Они не являются специфическими для одного диагноза, но в совокупности могут свидетельствовать о серьёзной проблеме:
- Боль или дискомфорт в груди: часто описывается как сдавливание, жжение или тяжесть, может отдавать в шею, плечо, челюсть или руку.
- Одышка: появляется при физической активности или даже в покое, усиливается в положении лёжа.
- Отёки: преимущественно на голенях и лодыжках, появляются к концу дня или после длительного сидения.
- Головокружение или потеря сознания: особенно при резкой смене положения тела или при нагрузке.
- Сердцебиение: ощущение «сбоев» в работе сердца, внезапного учащения или нерегулярного ритма.
- Хроническая усталость: снижение переносимости нагрузок, общая слабость без очевидной причины.
Особенности симптомов у детей
У детей врождённые пороки сердца или другие заболевания часто проявляются иначе, чем у взрослых. Важно обращать внимание на такие сигналы:
- Цианоз: синюшность губ, кончиков пальцев, особенно во время плача или кормления.
- Плохой набор веса: замедленный рост или потеря аппетита на фоне утомляемости.
- Сниженная активность: нежелание двигаться, быстрое утомление во время игры или физической активности.
Игнорировать симптомы, которые повторяются или усиливаются со временем, — рискованно. Особенно если в семье уже были случаи сердечных заболеваний или внезапной смерти. В таких ситуациях даже один тревожный сигнал может иметь решающее значение.
Причины и факторы риска
Сердечные заболевания редко возникают на пустом месте. В большинстве случаев им предшествуют длительные изменения в организме или внешние факторы, которые постепенно выводят сердечно-сосудистую систему из равновесия. Часть факторов не зависит от человека — например, генетика или возраст. Но большинство всё же связано с образом жизни, питанием и сопутствующими заболеваниями.
Механизмы, запускающие болезнь
Сердце может страдать из-за нарушений ритма, снижения поступления кислорода, повреждения артерий или клапанов. Поражения могут быть ограниченными или охватывать сразу несколько уровней — от проводящей системы до сократительной мышцы. В некоторых случаях сочетаются несколько факторов, что ускоряет развитие патологии.
Наиболее распространённые факторы риска
Вот факторы, которые чаще всего связаны с возникновением и прогрессированием сердечных заболеваний:
- Артериальная гипертензия: повышенное давление нагружает сердце, вызывает гипертрофию и ускоряет изнашивание сосудов.
- Повышенный уровень холестерина: способствует образованию атеросклеротических бляшек в коронарных артериях.
- Курение: повреждает сосудистую стенку, повышает свёртываемость крови и снижает содержание кислорода в крови.
- Сахарный диабет: негативно влияет на сосуды и повышает риск инфаркта даже при нормальном холестерине.
- Избыточный вес и ожирение: связаны с изменениями давления, уровня липидов и нагрузкой на сердце.
- Малоподвижный образ жизни: снижает общую выносливость сердечно-сосудистой системы и способствует развитию метаболического синдрома.
- Злоупотребление алкоголем: токсически воздействует на миокард, нарушает ритм и ухудшает сосудистый тонус.
- Возраст старше 50 лет: с годами снижается эластичность сосудов, накапливаются изменения в клапанах и миокарде.
- Хронические заболевания почек: нарушают водно-солевой баланс, повышают давление и создают дополнительную нагрузку на сердце.
- Психоэмоциональное перенапряжение: хронический стресс влияет на тонус сосудов, частоту сердечных сокращений и гормональный фон.
- Социальные факторы: нехватка доступа к качественному питанию, медицинской помощи и стабильному быту повышает риски.
В совокупности несколько факторов риска действуют не изолированно, а усиливают влияние друг друга. Например, курение на фоне диабета или стресс в сочетании с повышенным давлением дают значительно более высокие шансы на развитие ишемической болезни сердца, чем каждый из этих факторов отдельно.
Заключение
Сердечно-сосудистые заболевания не имеют одного лица — это сложная система нарушений, которые развиваются по-разному, имеют разные причины, но сводятся к одному: сердце больше не может работать так, как нужно. Часто эти состояния начинаются тихо — без боли, без паники, без «явных» сигналов. И именно поэтому способность вовремя заметить изменения в самочувствии, знать типичные симптомы, не списывать усталость на возраст или стресс — это не подстраховка, а реальный способ сохранить качество жизни, а иногда и саму жизнь.